Déontologie
-
HTA / AHA/ACC 2025/Les normes!
 L'épreuve des normes
L'épreuve des normes"Finalement, peut-être que la grandeur de l'art réside dans la tension perpétuelle entre la beauté et la douleur, l'amour des hommes et la folie de la création, la solitude insupportable et la foule épuisante, le rejet et le consentement." Albert Camus
Traduire, c'est mettre en tension des mondes.
Anne Dufourmantelle

Ahmed Sayed, Eric D. Peterson, Ann Marie Navar,Implications of the 2025 AHA/ACC high blood pressure guidelines on the initiation and intensification of blood pressure-lowering medications among US adults, American Journal of Preventive Cardiology, 2026,
Conséquences des recommandations 2025 de l'AHA/ACC sur l'hypertension artérielle concernant l'instauration et l'intensification des traitements antihypertenseurs chez les adultes américains
Article en libre accèsArrière-plan
Les récentes mises à jour des recommandations de l'American College of Cardiology (ACC) et de l'American Heart Association (AHA) concernant l'hypertension artérielle ont modifié l'outil de calcul du risque suggéré, abaissé la cible thérapeutique privilégiée et élargi les recommandations de traitement aux adultes présentant un faible risque. Nous avons cherché à quantifier les implications cliniques de ces changements chez les adultes américains.Méthodes
À partir des données de l’enquête nationale sur la santé et la nutrition (NHANES) de 2015-2020, nous avons estimé la proportion et le nombre d’adultes américains âgés de 20 ans ou plus qui étaient admissibles à l’initiation ou à l’intensification d’un traitement pharmacologique antihypertenseur selon les directives de 2017 par rapport à celles de 2025.Résultats
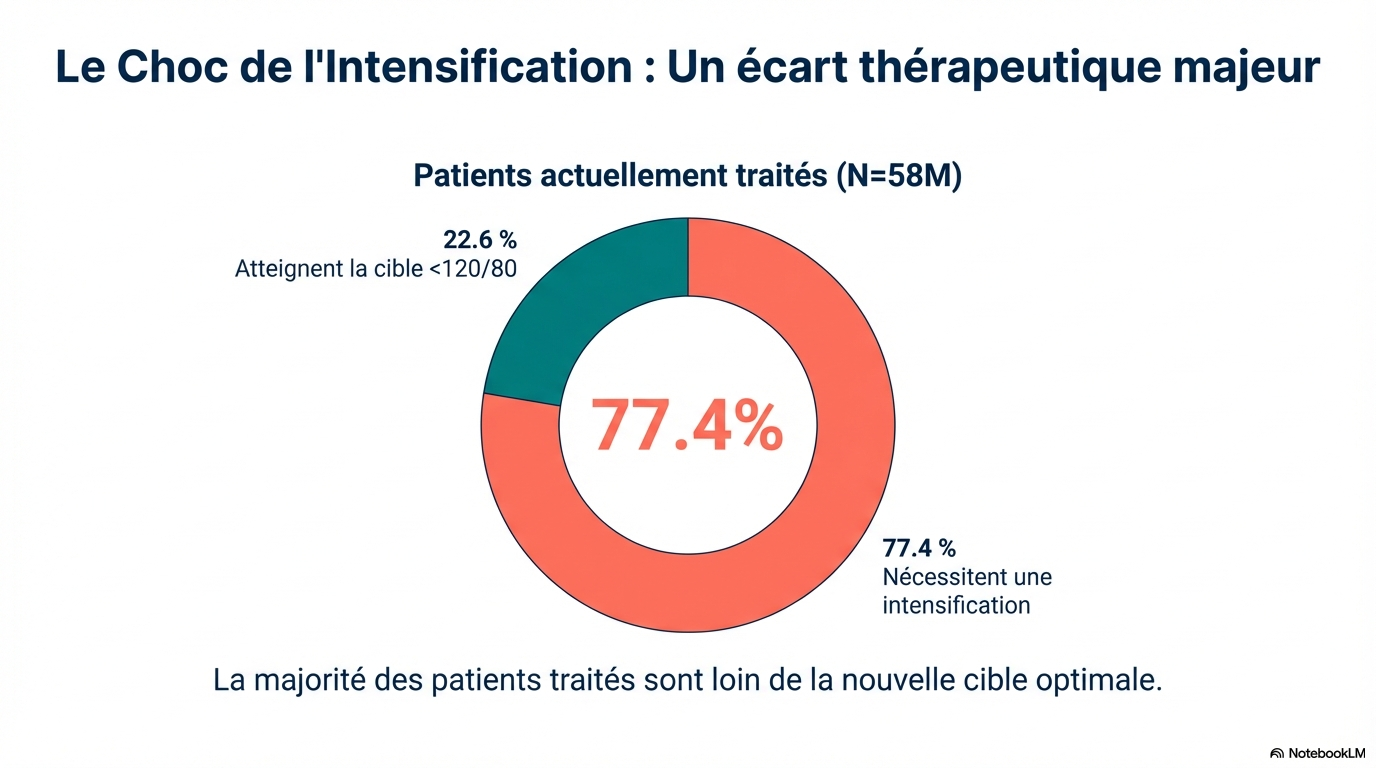
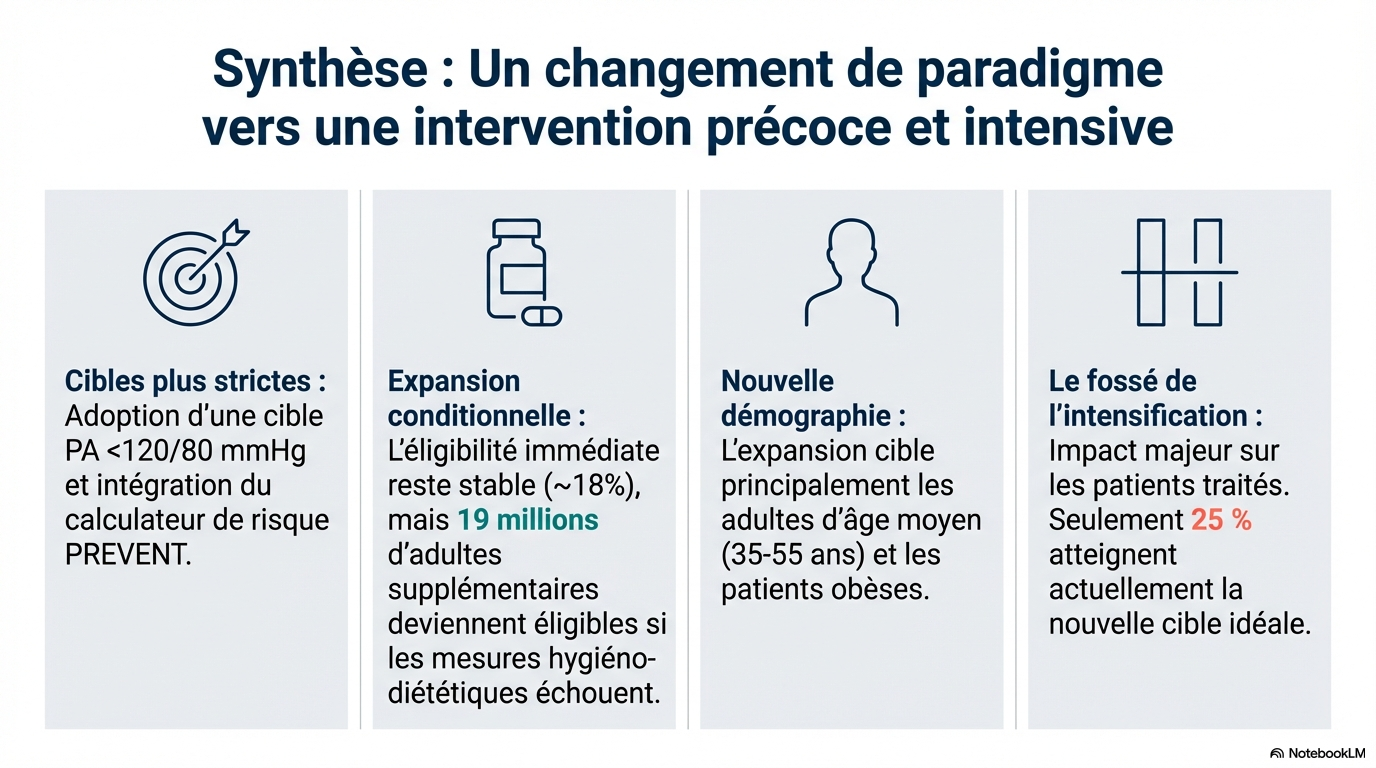
Parmi les adultes américains de 20 ans et plus non traités pour hypertension ( N = 180 millions), selon les recommandations de 2017, 18,7 % (33,6 millions) étaient éligibles à l'instauration d'un traitement antihypertenseur pharmacologique. En revanche, les recommandations de 2025 prévoient un traitement médicamenteux d'emblée pour 18,4 % (33,2 millions) d'entre eux, et un traitement médicamenteux pour 10,8 % supplémentaires (19,4 millions) si les modifications du mode de vie s'avèrent insuffisantes. L'augmentation de l'éligibilité au traitement est plus marquée chez les jeunes adultes de 30 à 60 ans et chez les personnes obèses. Parmi les adultes actuellement traités pour hypertension ( N = 58 millions), la plupart (59,8 % ; 34,6 millions) n'atteignent pas l'objectif recommandé d'une PA < 130/80 mmHg. 17,6 % supplémentaires (5,6 millions) sont désormais éligibles à une intensification du traitement s'ils visent l'objectif tensionnel privilégié de < 120/80 mmHg.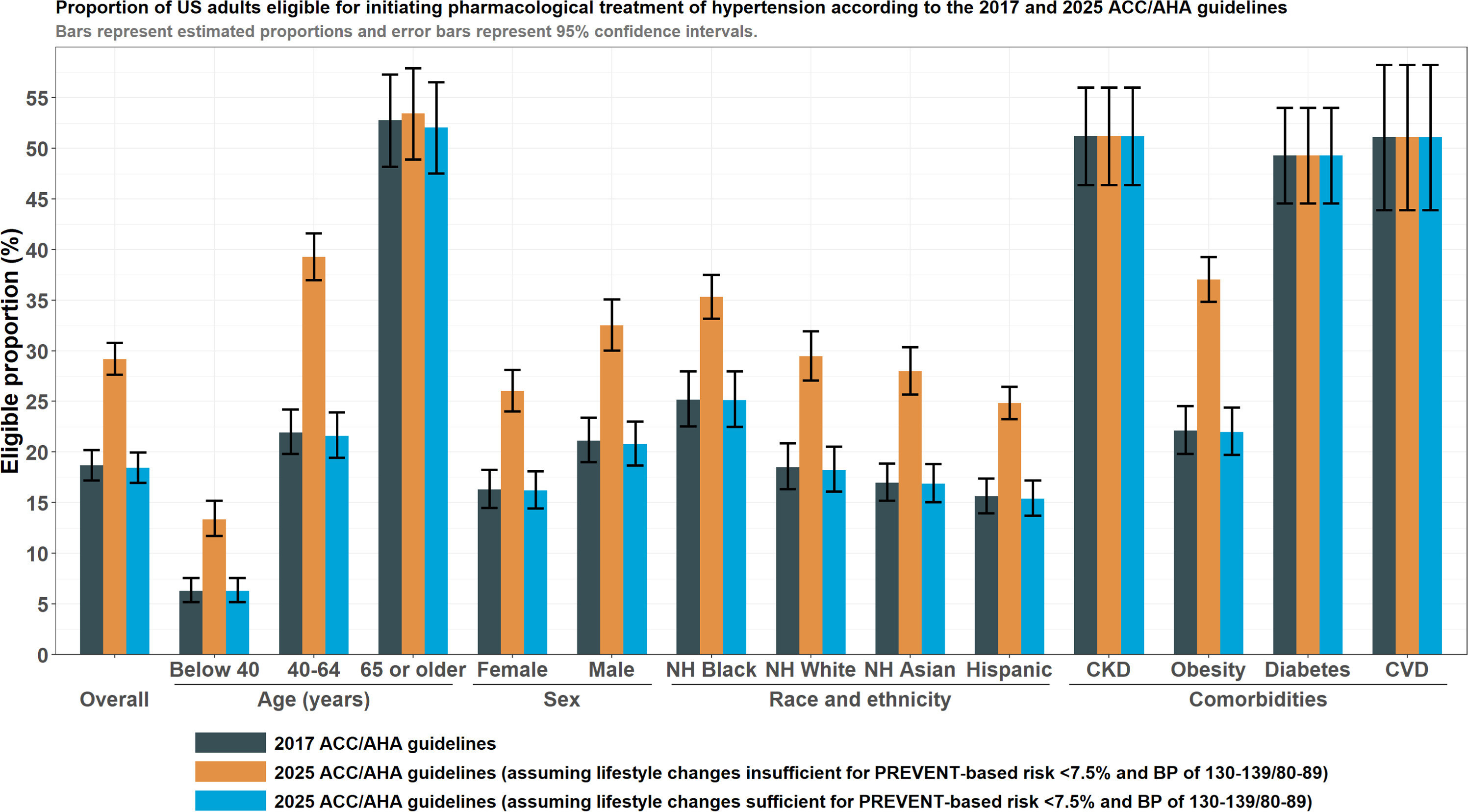 Proportion d'adultes américains éligibles à l'initiation ou à l'intensification d'un traitement pharmacologique de l'hypertension selon les recommandations AHA/ACC de 2017 et 2025. Les barres représentent les proportions estimées et les barres d'erreur, les intervalles de confiance à 95 %. Pour les recommandations de 2025, deux séries d'estimations sont présentées selon que les adultes présentant un faible risque à 10 ans (inférieur à 7,5 %) et une hypertension de stade 1 parviennent ou non à réduire suffisamment leur pression artérielle en dessous de 130/80 mmHg, selon l'échelle PREVENT.
Proportion d'adultes américains éligibles à l'initiation ou à l'intensification d'un traitement pharmacologique de l'hypertension selon les recommandations AHA/ACC de 2017 et 2025. Les barres représentent les proportions estimées et les barres d'erreur, les intervalles de confiance à 95 %. Pour les recommandations de 2025, deux séries d'estimations sont présentées selon que les adultes présentant un faible risque à 10 ans (inférieur à 7,5 %) et une hypertension de stade 1 parviennent ou non à réduire suffisamment leur pression artérielle en dessous de 130/80 mmHg, selon l'échelle PREVENT.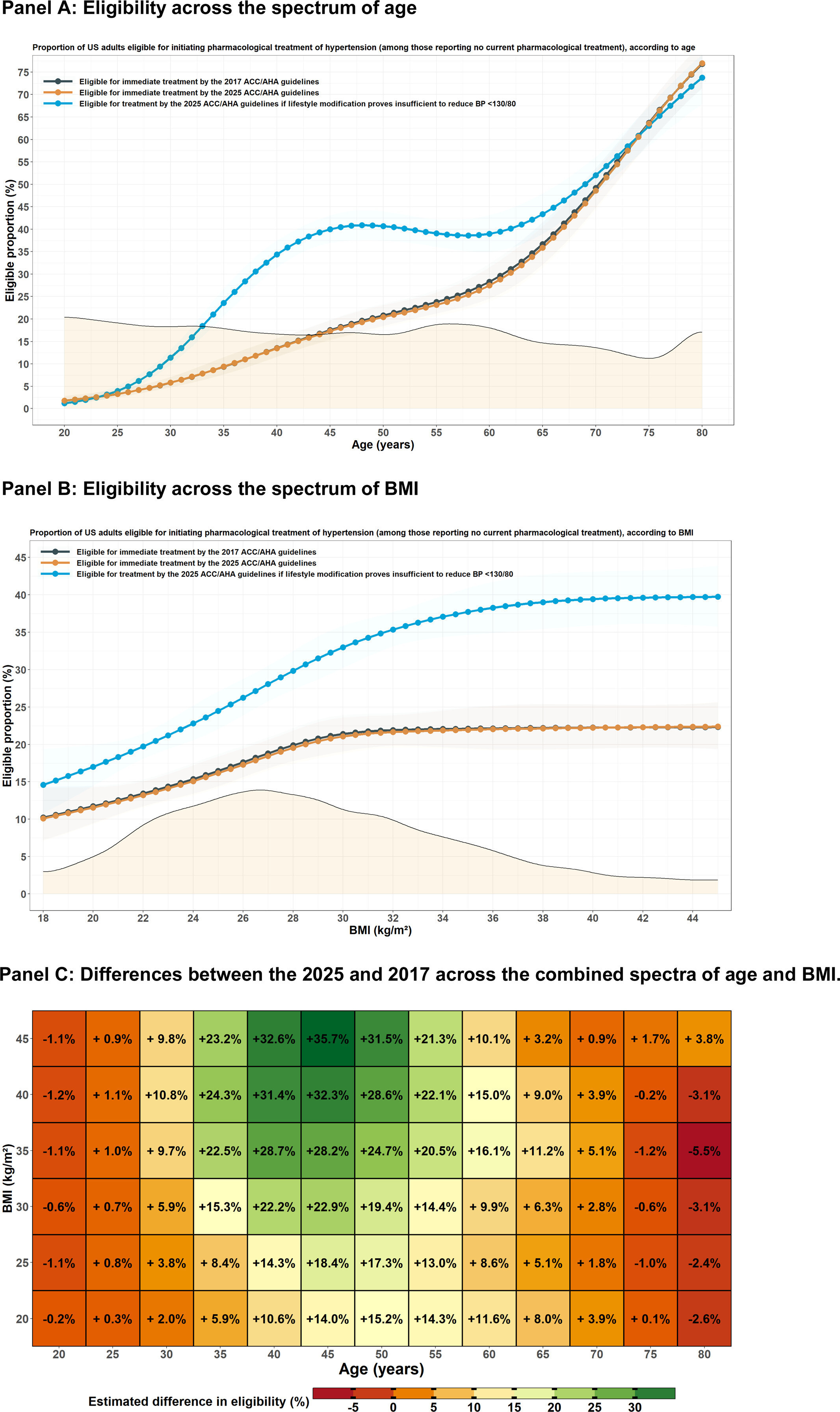 Proportion de recommandations de classe I concordantes et discordantes pour l'initiation d'un traitement pharmacologique selon les recommandations AHA/ACC de 2025 et 2017. Les graphiques A et B comparent les proportions d'éligibilité selon chaque recommandation, en fonction de l'âge et de l'indice de masse corporelle (IMC). La zone ombrée dans les deux graphiques représente la distribution pondérée des deux variables. Le graphique C montre les différences d'éligibilité entre 2025 (en supposant une modification insuffisante du mode de vie pour l'hypertension de stade 1 à faible risque) et 2017, en fonction de l'âge et de l'IMC. Graphique A : Éligibilité en fonction de l'âge ; Graphique B : Éligibilité en fonction de l'IMC ; Graphique C : Différences de 2025 à 2017, en fonction de l'âge et de l'IMC.
Proportion de recommandations de classe I concordantes et discordantes pour l'initiation d'un traitement pharmacologique selon les recommandations AHA/ACC de 2025 et 2017. Les graphiques A et B comparent les proportions d'éligibilité selon chaque recommandation, en fonction de l'âge et de l'indice de masse corporelle (IMC). La zone ombrée dans les deux graphiques représente la distribution pondérée des deux variables. Le graphique C montre les différences d'éligibilité entre 2025 (en supposant une modification insuffisante du mode de vie pour l'hypertension de stade 1 à faible risque) et 2017, en fonction de l'âge et de l'IMC. Graphique A : Éligibilité en fonction de l'âge ; Graphique B : Éligibilité en fonction de l'IMC ; Graphique C : Différences de 2025 à 2017, en fonction de l'âge et de l'IMC.Conclusion
Les nouvelles recommandations 2025 de l'AHA/ACC sur l'hypertension pourraient élargir le nombre d'adultes susceptibles de bénéficier d'un traitement antihypertenseur, notamment chez les personnes jeunes et/ou obèses, et augmenter considérablement le nombre de personnes pouvant bénéficier d'une intensification du traitement.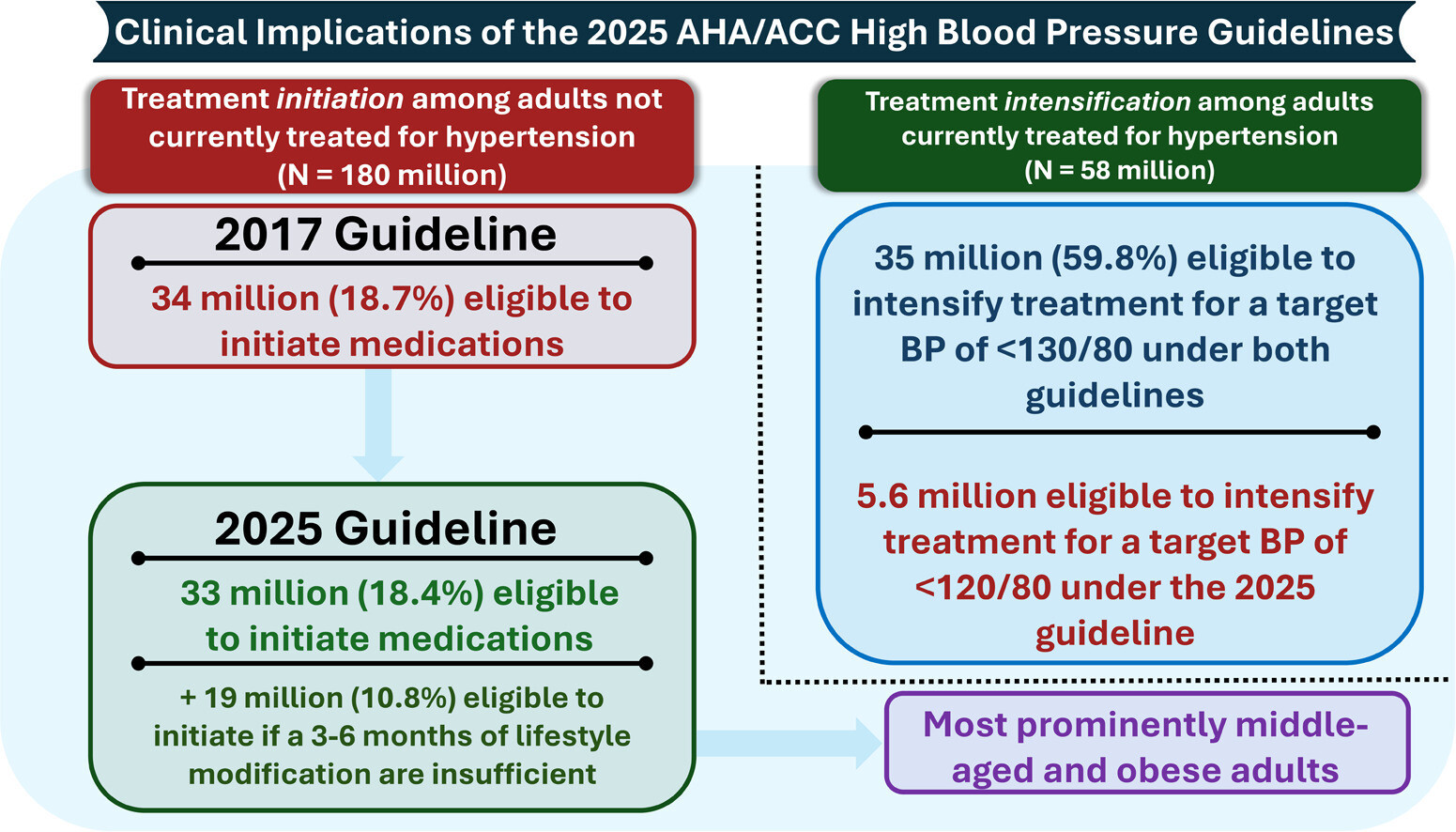 ANALYSE NOTEBOOKLMCette étude analyse l'impact des nouvelles directives 2025 de l'AHA/ACC sur la prise en charge de l'hypertension aux États-Unis par rapport aux normes de 2017. Les chercheurs révèlent que ces critères pourraient rendre jusqu'à 19 millions d'adultes supplémentaires éligibles à un traitement médicamenteux si les changements d'hygiène de vie échouent. Cette expansion concerne prioritairement les personnes d'âge moyen et les patients souffrant d'obésité, en raison de nouveaux outils d'évaluation des risques. Les auteurs soulignent également une modification majeure vers des objectifs de pression artérielle plus stricts, fixés à moins de 120/80 mmHg. Actuellement, une vaste majorité de patients déjà sous traitement ne parvient pas encore à atteindre ces nouveaux seuils recommandés. En conclusion, l'application de ces directives nécessite des efforts de santé publique considérables pour améliorer le contrôle de la tension à l'échelle nationale.
ANALYSE NOTEBOOKLMCette étude analyse l'impact des nouvelles directives 2025 de l'AHA/ACC sur la prise en charge de l'hypertension aux États-Unis par rapport aux normes de 2017. Les chercheurs révèlent que ces critères pourraient rendre jusqu'à 19 millions d'adultes supplémentaires éligibles à un traitement médicamenteux si les changements d'hygiène de vie échouent. Cette expansion concerne prioritairement les personnes d'âge moyen et les patients souffrant d'obésité, en raison de nouveaux outils d'évaluation des risques. Les auteurs soulignent également une modification majeure vers des objectifs de pression artérielle plus stricts, fixés à moins de 120/80 mmHg. Actuellement, une vaste majorité de patients déjà sous traitement ne parvient pas encore à atteindre ces nouveaux seuils recommandés. En conclusion, l'application de ces directives nécessite des efforts de santé publique considérables pour améliorer le contrôle de la tension à l'échelle nationale.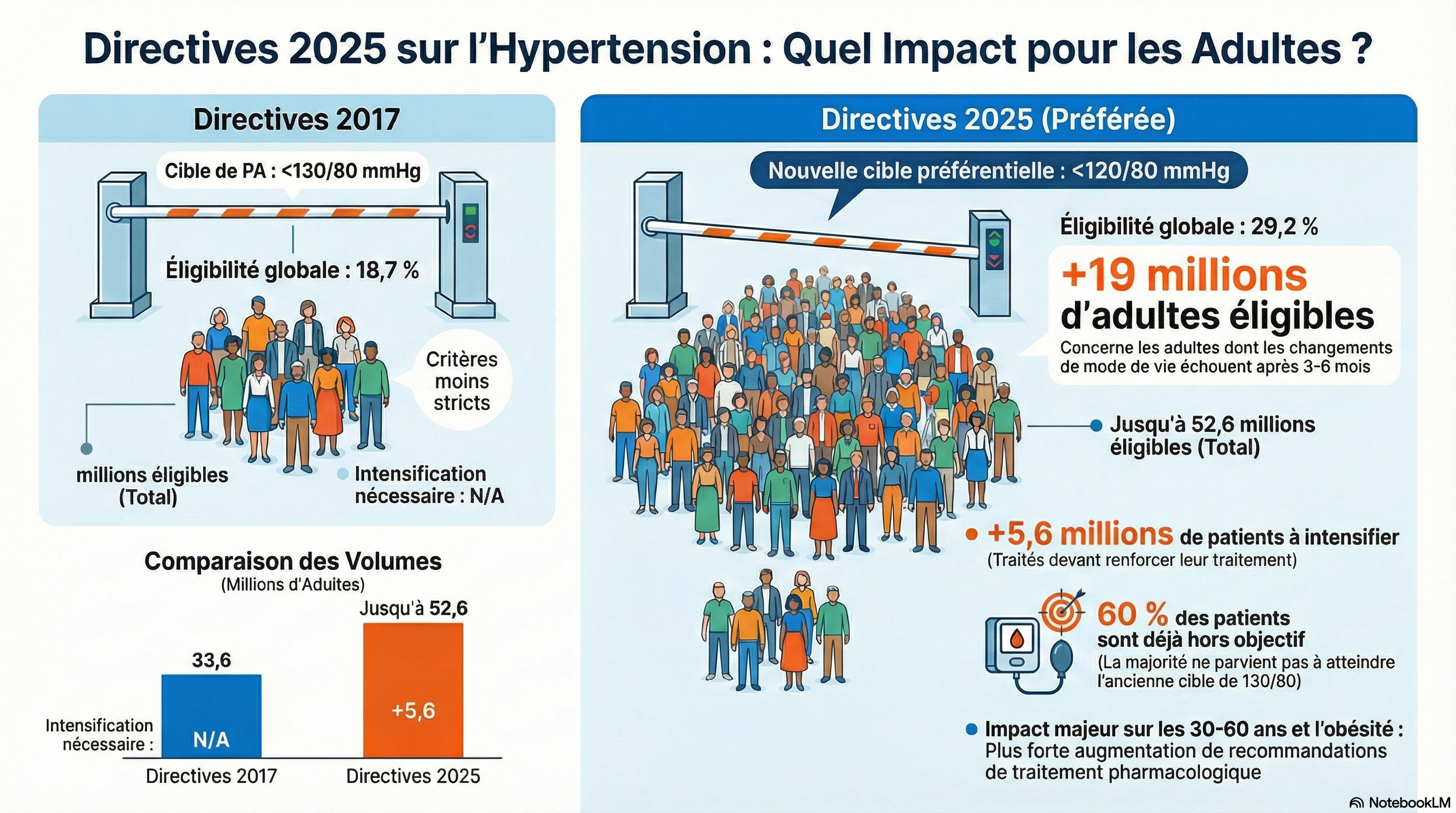


 Commentaire
Commentaire
Les impacts sur les prescriptions
"L'abaissement des seuils a historiquement multiplié les candidats : aux USA, passage de 13 à 36 millions pour les statines après 2002 ; en France, des débats soulignent une hausse similaire liée aux guidelines européennes. Cela soulève des questions de surmédicalisation, avec une augmentation des traitements malgré des bénéfices relatifs chez les bas risques.
Aspects déontologiques
Suivre les recommandations de sociétés savantes (ESC, HAS, etc.) est déontologiquement conforme, car le Code de déontologie médicale impose d'agir selon les données acquises de la science (art. R.4127), avec liberté thérapeutique justifiée et consentement éclairé.
Cependant, des critiques soulignent les conflits d'intérêts potentiels dans l'élaboration des guidelines, ainsi que le principe "lower is better", qui favorise les ventes pharmaceutiques sans toujours fournir de preuves absolues de gain populationnel.
Le médecin doit équilibrer bénéfices/risques individuels (non-innocuité), priorisant l'intérêt du patient sur une application rigide des seuils."PERPLEXITY/IA
Les ajustements ici de l'HTA augmentent le nombre de patients à traiter et c'est ainsi pour toutes les normes issues des évolutions des recommandations.
Il semble qu'il est important dans ce contexte, de tenir compte de l'état du patient, de ses facteurs de comorbidité, du nombre de médicaments qu'il prend. Il existe un autre paramétre dont il faut tenir compte : les souhaits du patient et s'il prend ou pas ses médicaments prescrits (environ 50% de non-prise)."La médecine moderne ne cherche plus à soigner une maladie déclarée, mais à "gérer un risque futur". Pour les autorités, c'est un gain de vie ; pour les critiques, c'est une médicalisation excessive de la vie humaine.
Alors ne soyons pas obnubilés par les chiffres, c'est l'interaction avec le patient qui doit entrer en jeu et permettre de prendre la décision judicieuse.Note importante : Les médecins sont désormais encouragés à pratiquer la "décision médicale partagée". Cela signifie qu'un médecin ne devrait plus vous imposer un traitement "parce que le chiffre est rouge", mais vous expliquer : "Votre risque d'AVC est de 5 % sur 10 ans ; avec ce médicament, il passe à 3 %. Voulez-vous le prendre ?" GEMINI /IA
Rappel : les recommandations ne sont pas la LOI mais des orientations afin de décider au mieux ce qui sera bon ou non pour le patient.
" Pourquoi ajuster les normes ?
Les seuils sont souvent revus à la baisse sur la base de nouvelles données épidémiologiques ou cliniques montrant qu’un traitement précoce réduit le risque de complications (infarctus, AVC, etc.). Par exemple, les recommandations sur le LDL-cholestérol ont évolué pour cibler des valeurs de plus en plus basses chez les patients à haut risque cardiovasculaire, car des études montrent un bénéfice en termes de réduction d’événements.
Exemple concret : En 2019, les recommandations européennes sur la dyslipidémie ont abaissé les objectifs de LDL pour certains patients, entraînant une augmentation des personnes éligibles aux statines.
Conséquences de ces ajustements
- Augmentation de la médicalisation : Plus de personnes sont considérées comme « malades » ou « à risque », ce qui peut conduire à une surprescription de médicaments.
- Bénéfices collectifs vs. individuels : Le bénéfice absolu pour un individu à bas risque peut être faible, mais le bénéfice populationnel (réduction globale des événements cardiovasculaires) peut justifier la stratégie.
- Coûts et effets indésirables : Plus de médicaments signifie plus d’effets secondaires, de coûts pour la société, et potentiellement une moins bonne observance.
. Enjeux déontologiques
- Autonomie du patient : Le consentement éclairé est crucial. Le patient doit comprendre les bénéfices, les risques, et les alternatives (hygiène de vie, surveillance sans traitement, etc.).
- Conflits d’intérêts : certains experts soulignent l’influence possible de l’industrie pharmaceutique sur les recommandations, surtout quand les seuils sont abaissés.
- Surdiagnostic et surtraitement : Le risque est de transformer des personnes en bonne santé en « patients », avec une anxiété accrue et une dépendance au système de soins.
. Points de vue critiques
Certains médecins et éthiciens (comme le mouvement « Slow Medicine » ou des chercheurs en santé publique) dénoncent une « maladie de la normalité », où des variations biologiques normales sont pathologisées. Ils plaident pour une médecine plus individualisée, centrée sur le patient et non sur des seuils arbitraires.
. Que dit la déontologie médicale ?
Le Code de déontologie médicale (en France) rappelle que le médecin doit :
- Agir dans l’intérêt du patient, en respectant son autonomie.
- Éviter toute prescription inutile ou disproportionnée.
- Informer le patient des bénéfices et des risques, y compris ceux liés à la non-prescription.
En résumé
L’ajustement des normes n’est pas déontologiquement condamnable en soi, à condition que :
- Les preuves scientifiques sont solides et indépendantes.
- Le patient doit pleinement être informé et acteur de sa santé.
- Les bénéfices l’emportent explicitement sur les risques, y compris au niveau populationnel. "LE CHAT MISTRAL"


